要解决阿片类药物泛滥,研究者必须理解其产生极强依赖性的原因。
最新版本的《精神障碍诊断与统计手册》(Diagnostic and Statistical Manual of Mental Disorders)仅仅认定了两类成瘾问题:赌博和物质使用障碍。将成瘾性物质归为一类无疑是暗示它们会影响脑中相同的神经通路。但这一看法正确吗?
手册中列出了物质使用障碍的11种不同的诊断准则,包括对物质的强烈渴望、难以停止或减少物质使用量等,而只需要准则中两三条就能做出一个诊断。“成瘾的方式相当多,”英国布赖顿萨塞克斯大学的成瘾研究员艾度·巴蒂亚尼(Aldo Badiani)说,“不能说这些复杂的方式都涉及共同的机制。”
药物成瘾的一元论认为所有物质使用障碍有相同的脑环路,但过去几十年的研究结果并不支持这一点,而是指出酒精同尼古丁的成瘾机制不应该混为一谈,而尼古丁又不同于大麻或可卡因。更重要的是,以上这些都不能与最为致命的阿片类药物一视同仁。科学家若是想解救阿片类药物控制下的人脑和身体,就需要理解其独特机制。
阿片生理学
与其他一些成瘾性物质很相似,阿片类药物能够劫持脑中的奖赏通路,并损伤人的决策能力。而不同之处在于,阿片类药物,譬如吗啡能够特异性结合其独有的细胞表面受体。这些μ-阿片受体主要存在于脑和脊髓中,也出现在肠道中,因此阿片类药物可能引起便秘。
阿片类药物与其他药物的显著差异之一在于其导致强烈躯体依赖性的能力。“撤药反应相当严重,让人感觉非常糟糕,于是会去继续用药。”药物学家埃伦·温特瓦顿(Ellen Unterwald)说,她在宾夕法尼亚州费城天普大学路易斯·卡茨医学院研究物质滥用。仅仅使用几周阿片类药物后,撤药症状就会在停药8小时出现——这一现象在药物中是相当少见的。“对阿片类药物的依赖性会让使用者一天几次用药,而这样做只是为了维持一个正常状态。”温特瓦顿说,若非如此,就会出现严重的腹泻、恶心、呕吐和肌肉酸痛,没有任何成瘾性物质如此凶险。当这些身体症状平息下来,用药者还要面对长期的精神症状,这与其他成瘾性物质类似,包括抑郁、焦虑和快感缺失——在生活中失去感到快乐的能力。
阿片类药物最危险的却并非它们比其他药物的成瘾性更高,而据研究者说,是它们的高致死率。这是因为在人体全身上下具有不同类型和丰度的μ﹣阿片受体,而不同区域对阿片类药物的耐受程度也各不相同。
“耐受性不是件坏事,”弗吉尼亚州里士满弗吉尼亚联邦大学的药学家哈米德·阿巴阿里(Hamid Akbarali)说,“问题在于人体对阿片类药物不同效应产生耐受的速率并不相同,发展出对阵痛和欣快感的耐受性远比对呼吸抑制的耐受性快。”对可卡因来说,死亡事件常常发生于停药一段时间后,又按照习惯性剂量开始用药者——此时人体已经失去了对药物的耐受性,于是用药者在曾经适应的剂量下死亡。而对于阿片类药物,死亡事件则是由于机体对奖赏通路的耐受性增加,而会去使用更大的药量,此时的呼吸通路不再能耐受该剂量,导致呼吸和心跳的减慢或停止。
人们对这种耐受性不协调的理解仍然有限。阿巴阿里的一些研究涉及肠道内的细菌,统称肠道菌群。他说:“长期服用阿片类药物会改变肠道内的细菌。”这些药物会破坏组成消化道管壁的上皮细胞屏障,细菌就有机会侵入肠壁,导致炎症,尔后由于一些不明的机制,机体对阿片类药物的耐受性增加。
在动物模型中,杀灭肠道细菌似乎可以降低阿片类药物耐受性,从而减少动物寻求奖赏的行为。阿巴阿里和同事们发现给阿片类耐受小鼠使用抗生素后,再注射吗啡,小鼠就能忍受更剧烈的疼痛——它们对吗啡的耐受性降低了,意味着吗啡的药效增强了。
加拿大阿尔伯塔大学的安娜·泰勒(Anna Taylor)做了进一步的研究。当她给未耐受阿片类药物的小鼠使用抗生素后,小鼠表现出类似阿片类药物撤药的症状。泰勒说:“肠道微生物与脑沟通并影响脑行为,在精神分裂症、抑郁和焦虑的研究中已经证实了这一点,这些疾病的患者拥有不同的肠道微生物。”
预测成瘾
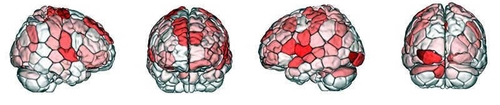
阿片类药物成瘾涉及脑中许多位置的神经环路。这些区域间的连接性能够用脑区地图展现:一些区域有着与戒除药物过程更多的联系,而另一些的联系较少。得到的模式能够辅助预测某个个体对治疗的反应。
“肠道中富含阿片受体,这点或许能够解释用药和撤药时最严重的一些症状。”泰勒补充道。阿片类药物减缓肠道蠕动,导致便秘,而这种停滞却加速了症状进展。肠道动力学的改变影响了定植于其中的微生物的组成。于是泰勒开始研究使用阿片类药物和撤药时肠道菌群组成的变化,“我们发现了两次变化:第一次是给了阿片类药物后,在撤药一段时间后出现了第二次。”泰勒说。
泰勒和同事们优化了实验后,试着弄明白具体发生了什么。他们用抗生素杀灭从未使用过阿片类药物小鼠的肠道菌群,接着从处于吗啡撤药过程的小鼠的粪便中获得肠道微生物组,种植给前一种小鼠。受者小鼠于是表现出同阿片类药物撤药时相一致的行为。研究者们在尝试通过改变撤药状态小鼠的肠道菌群来缓解其症状。
人类肠道中阿片受体的数量超过其他成瘾性药物的受体数,这让泰勒有理由认为肠道微生物组和阿片类药物成瘾和撤药反应之间的关联会比其他药物更强。同时泰勒提到,简单如定制益生菌或许就能够帮助阿片类药物使用障碍者。
脑和行为
阿片类药物和其他成瘾性物质的另一个重要差异在于用药者对于用药环境的依赖,这也开始成为研究热点。“长期以来认为所有这些药物都会作用于脑中同一条奖赏通路,”巴蒂亚尼说,“这种看法忽视了一个小却重要的差异。”人和啮齿类动物都倾向于在熟悉的生活区域使用阿片类药物,而社交场合却激起对譬如可卡因这种兴奋剂的需要。“我不认为当人在不同场合具有不同偏向性的两种药物会有相同的作用机制,”巴蒂亚尼说,“弄清这种差异可能会帮助我们了解使用阿片类药物时激活的脑环路。”
当人在偏向情境以外的环境中使用成瘾性药物时,他们会感到强烈的负性反应。巴蒂亚尼认为其原因是药物使用情境同药物效果间的错配:“药物效果往往不仅仅局限于脑,还影响着身体其他部分。”举例来说,巴蒂亚尼指出可卡因不仅仅会带来欣快感,还增加了用药者的心率、呼吸频率和肌肉紧张度等,这和人面对应激时机体的改变相似。在家或一个相对安全的场所中,人脑中的情感中枢会认为这种效应和它期待在这种环境中产生的感受不一致,于是降低了奖赏反应。而阿片类药物则有相反的效果:降低心率、呼吸频率和肌肉紧张度,而这种放松感在一个紧张、刺激性的场景中则显得不合时宜。
至今没有人鉴定出药物对应的特定神经环路,正如所有已知的阿片类反应区域也都会受到可卡因的影响。事实上,脑影像学研究确实显示了很多相似性。“成瘾方面的研究发现,总的来说是非常相似的。”纽约西奈山伊坎医学院研究成瘾神经科学的莉塔·戈德斯坦(Rita Goldstein)说。通过回顾影像学研究,戈德斯坦和同事们发现:暴露于药物相关线索的受试者会表现出药物反应脑区活动的增强和不相关脑区活动的减弱,而这一现象与脑被何种成瘾性物质激活无关。
而另一个视角下,不同物质成瘾的差异却显出蛛丝马迹。康涅狄格州纽黑文耶鲁医学院的神经科学家莎拉·伊普(Sarah Yip)通过研究证明传统单个脑区成像的技术手段不足以确定药物间的差异。伊普利用延伸到整个脑中的神经元网络——连接组在全脑连接的层面上研究成瘾。
她和同事们利用功能性核磁共振成像扫描可卡因和阿片类药物使用者接受成瘾治疗前后的脑,探究在奖赏预期和认知任务中不同脑区间如何交流。接着利用机器学习的方法分析扫描结果,希望能够识别出与特定成瘾行为相关的脑区间联系(见“预测成瘾”)。
研究团队发现脑区联系的模式能够准确预测治疗中会接受可卡因或阿片类药物的人。伊普还补充说,阿片类药物表现出的模式以及激活的特定脑区与可卡因完全不同。“这些神经网络涉及的脑区比我们假设的要多得多,”伊普说,“希望我们能够鉴定出这些联系,来找出治疗的目标。”
研究者开始利用这些结果来寻找潜在可行的干预手段。巴蒂亚尼在开发一个智能手机应用程序,通过鼓励成瘾者改变环境来降低对药物的需求。“假设你在家,那么理论上更容易再次使用海洛因,那么我会让你出门。如果是可卡因使用者,那么可能待在家里会更好。”他说,“这不见得对每个人都有效,但确实能降低依赖复发的可能性。”而这也只是个开始。
“80%的阿片类药物使用者会在一年内依赖复发,现在我们对阿片类药物成瘾束手无策,”泰勒说,“但我们有进步的空间——如果能够更好地理解阿片类药物成瘾的神经生物学机制,我们就能找到一些更好的、靶向性更高的治疗手段了。”
资料来源 Nature